|
导读近期有几例孩子感冒后2-4周左右,或者接种完疫苗后,皮肤出现出血点的病例,这让家长很恐慌,其实大部分是没有必要的,小部分需要特别关注。
关于这个问题,咱们好好整理一下。 简单粗暴版 发病前期(2-4周)有上呼吸道感染,尤其是溶血链球菌感染,之后出现红斑、荨麻疹、紫癜(下肢、对称),还可能有关节疼、肚子疼表现的孩子,考虑IgA血管炎,向该方向检查治疗。 如果健康孩子突然出现出血点,没有其他不适表现,之前接种过麻腮风疫苗,向免疫性血小板减少症考虑,进行检查和治疗。 目 录 1、这是个什么问题? 2、皮肤出血点和紫癜都是啥表现啊? 3、都会导致出血点,那怎么知道到底是哪个问题呢? 4、为什么二者典型疾病时,临床表现会有些差别? 5、这两个问题严重吗?预后如何? 6、IgA血管炎完全表现是什么样的? 7、怎么诊断IgA血管炎? 8、怎么治疗IgA血管炎? 9、IgA血管炎肾病的监测及复发? 10、免疫性血小板减少症完全表现是什么样的? 11、怎么诊断ITP, 需要检测血小板抗体吗? 12、血小板降低明显和出血严重程度相关吗? 13、什么情况需要治疗呢? 14、怎么监测ITP及复发? 一、这是个什么问题? 对于这种情况,简单总结下就是感染或者疫苗(麻腮风疫苗)后,孩子皮肤出现出血点后者紫癜,最可能的问题有两个,分别是免疫性血小板减少症( ITP)和IgA血管炎。 如果是上呼吸道感染后出现的,IgA血管炎可能性最大。如果是疫苗后,二者都有可能。  这两个病,大家可能觉得不熟悉,那把他们的老名字说出来,一定就知道了。免疫性血小板减少症之前被称为特发性血小板减少性紫癜或免疫性血小板减少性紫癜。 而IgA血管炎之前被称为过敏性紫癜。 哈哈,这样是不是就清楚了。 二、皮肤出血点和紫癜都是啥表现啊? 这个很容易,皮肤上出现红点或者红斑,如果按压后,红色不消失,就是出血,因为出血是血液从血管里面出来了,到了皮肤下,所以不会消退,也称为淤血。 家长们用手可能不会按,就用个玻璃瓶按,如下图所示,玻璃瓶压住的红点没有消失,就是出血了。  所谓出血点,也就是瘀点(petechia),是指直径小于2mm的皮肤粘膜出血,针尖大小。 紫癜(purpura),比出血点大,大于直径3-5mm(也有说3-10mm的),如果大于5mm,称为瘀斑(ecchymosis),这个大家应该都知道,腿碰了之后那一片淤血就是瘀斑。 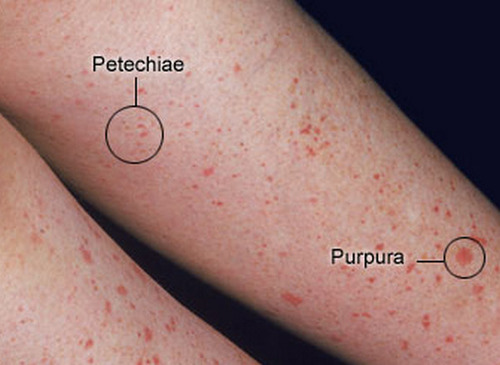 上面就是瘀点和紫癜的区别。 三、都会导致出血点,那怎么知道到底是哪个问题呢? 先通过病史可以粗略的区分下: 对于出现出血点前1-3周有上呼吸道感染的,尤其是溶血性链球菌感染的,那IgA血管炎可能性大。这里注意哦,先有上呼吸道感染史,也可能出现ITP。 如果出现出血点前1月内(2-3周),有病毒感染的,比如EB病毒,流感,水痘带状疱疹病毒等,考虑免疫性血小板减少症(ITP)可能性大。 通过以上表现,不能完全区分,只是参考。 对于接种过麻腮风疫苗后一段时间出现的出血点,不太容易明确是哪种,因为都可能出现。 再看临床表现: 如果是以双下肢、臀部出现,对称性的瘀点或者紫癜(不是一一对应啊),紫癜高出皮肤表面,IgA血管炎可能性大; 如果是不对称出现,全身都有出血点或紫癜,一般和皮肤相平,有大的瘀斑出现(容易碰撞部位),出血点ITP可能性大。 当然这都是说的典型的,而发病时,不会这么典型。 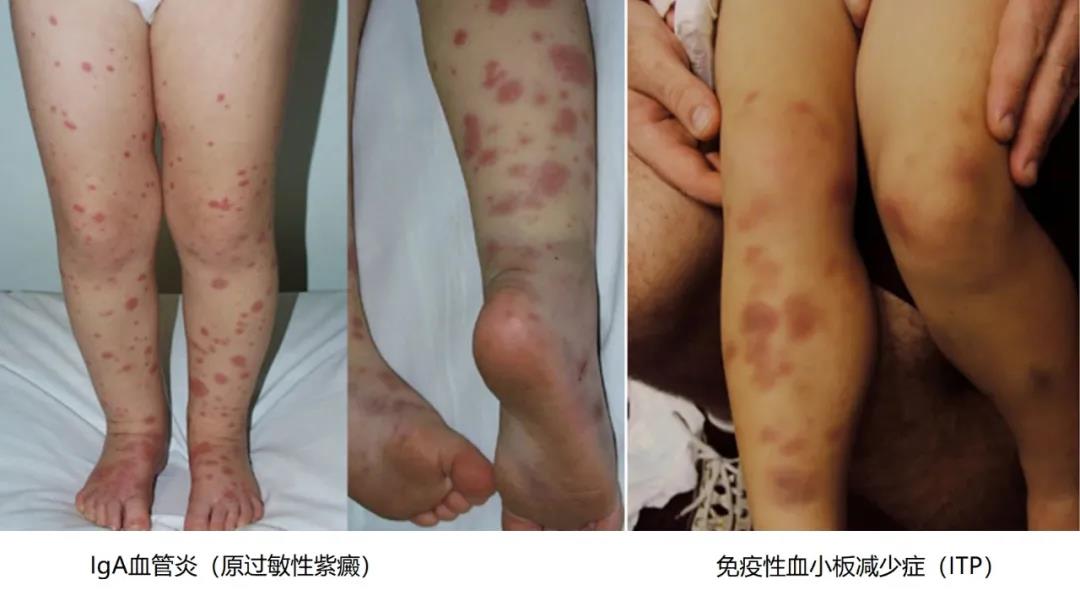 但是有个特殊表现是,在IgA血管炎时,疾病早期可能出现荨麻疹和血管性水肿,孩子会有痒的感觉,在免疫性血小板减少症时,没有这个表现。 同时在IgA血管炎时,孩子有下肢、手腕肿胀或者眼眶周围肿胀的表现,这个在免疫性血小板减少症时没有。  通过以上临床表现,基本能区分出来了。 那如果通过上面也区分不出来,怎么办?可以查血常规啊,这就很容易区分了,如果血小板不减少,那就是IgA血管炎;如果血小板降低,小于100X10^9/L,就是ITP了。 这个从疾病的命名就能记住了,再去品品疾病名称哦。 再次提醒,以上说法只能鉴别这两个疾病,不能通过这个结果,排除其他疾病,比如溶血尿毒综合征等。 最后,关于这两个疾病的好发季节、年龄、性别,中外资料有很大差异,加上对诊断也不是关键的,所以咱们就不费脑子去记忆了。 四、为什么二者典型疾病时,临床表现会有些差别? 这可能和二者的发病机理相关。 IgA血管炎,故名思议就是IgA复合物,沉积在小血管后,导致的小血管的炎症。 因为血管有炎症,所以红细胞、浆液就能渗出到血管外,出现出血点、水肿表现。出来的红细胞多,就会导致紫癜高于皮肤表面。 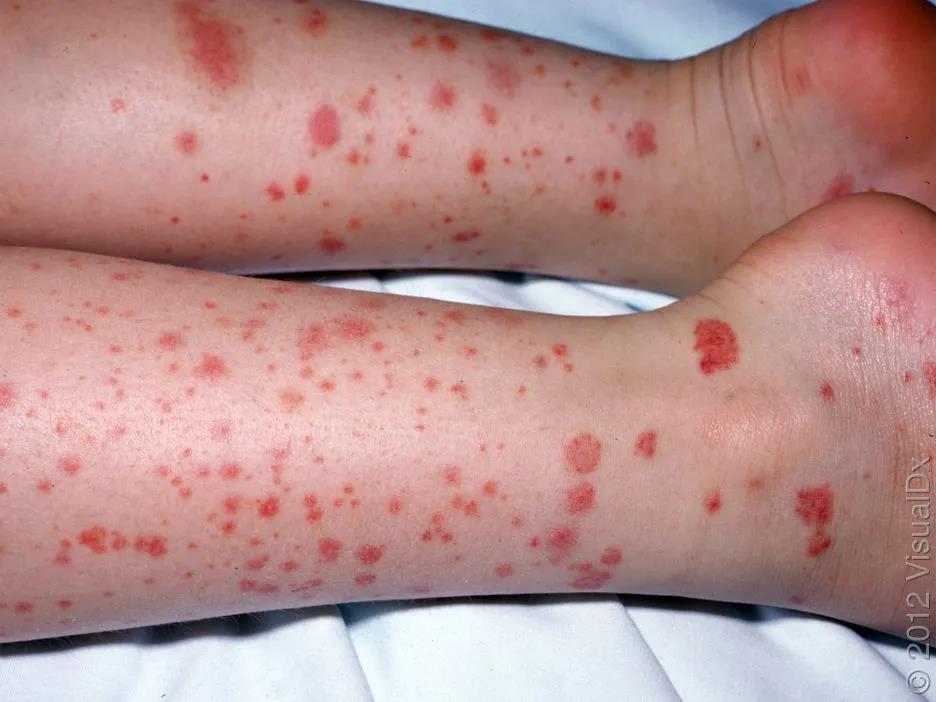 在下肢这些负重部位,血管压力也大,所以,容易出现对称的出血点和水肿。 想想之前该病叫过敏性紫癜,其出现荨麻疹或血管性水肿也就能理解了,IgA复合物和补体C3沉积导致的血管炎是III型超敏反应(就是过敏反应),所以出现这样的表现就能理解了吧? 而免疫性血小板减少症(ITP)时,身体产生对血小板的抗体,和血小板结合后,很快被巨噬细胞吞噬,同时抑制血小板生成,导致血管里的血小板总数降低。 这样的话,全身都可以出现出血点,这些出血点都比较小,称为针尖样。同时口鼻也会出现,另外,身体碰伤后,因为血小板少,不能尽快止血,所以大瘀斑会有。 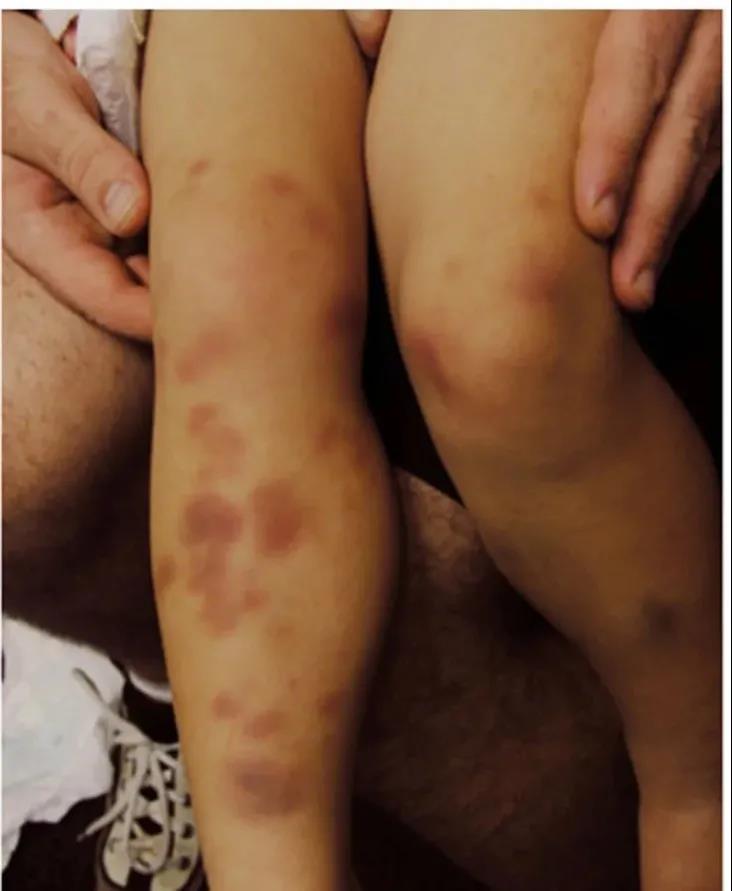 还得说明一下,不止是ITP有大的瘀斑,IgA血管炎也有。 五、这两个问题严重吗?预后如何? 其实,大部分的情况下,都没啥问题,都能自己恢复,预后良好。 对于IgA血管炎,绝大多数都可自行恢复,不出现疼痛症状时,只休息就行,出现疼痛或者肾脏疾病,需要用药治疗。 对于免疫性血小板减少症,孩子们大部分都是突发出血点、瘀斑、粘膜出血,没有其他不适表现,真正的严重出血的,只占3%左右。 虽然大部分都没啥问题,但是家长们发现孩子身上有出血点后,还得让医生评估下,明确原因。 通过上面的介绍,大家对这两个疾病有了大体的认识了,那下面就分别具体讲下吧。 六、IgA血管炎完全表现是什么样的? 该病有个经典四联征,包括: 01.不伴血小板减少或凝血功能障碍的可触性紫癜 这条的表现在上面讲了,最典型的就是下肢、臀部先出现一些红斑、荨麻疹,可能会痒,之后转变为对称的瘀点、瘀斑,高于皮肤,能被触摸到,下肢可能有肿胀。 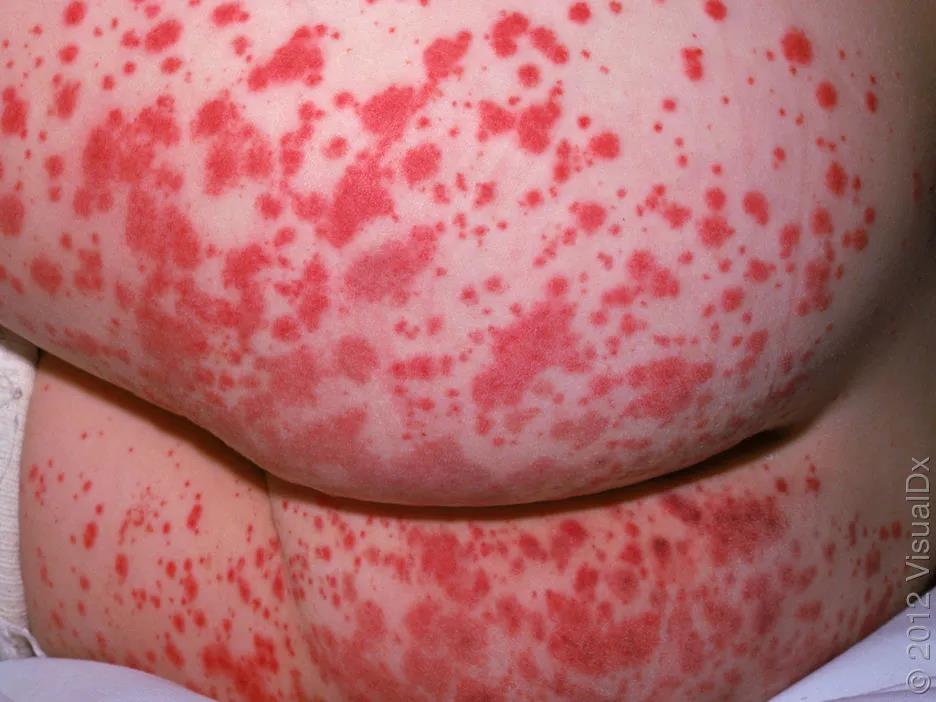 本病例血小板不减少,因为就是血管的炎症,和血小板无关;凝血功能正常,因为凝血因子没有问题。 可触性紫癜是该病最常见表现,一般(3/4)最先出现,比其他症状早4天左右。这里大家要记住哦,15%在后期才出现的。 02.关节炎/关节痛 多达84%的患者会出现该问题,有些孩子首先出现这个表现,但通常1-2天左右就会出现紫癜。 多发生在容易出现紫癜的下肢的髋、膝和踝关节,也可累及上肢。因为不是感染导致的关节炎,所以一般没有发红或皮温升高表现,只是有疼痛和肿胀,活动受限(比如孩子拒绝走路)。 关节炎常为一过性的,不会造成任何慢性损伤或后遗症。 为啥会有关节炎和痛的表现?关节处也有血管啊,出现血管炎症导致的。 03.腹痛和其他消化道症状 大于50%的患儿会出现胃肠道症状,常见就是恶心、呕吐、腹痛,重的会出现消化道出血、肠套叠,肠缺血坏死。 胃肠道症状通常在皮疹出现后8日内发生,但也有一些病例呕吐腹痛是首发症状。 腹痛是因为胃肠黏膜下出血和水肿痉挛导致的,因为小肠的充血水肿,蠕动异常,可能会被周围肠道套住,导致肠套叠。这种和典型的回盲部肠套叠不一样。  对于剧烈腹痛的患儿,需要考虑到这一点。 04.肾脏损害 20%-54%儿童有肾脏受累,大孩子比婴幼儿常见。症状多在发病后的数日或者1月内出现。 为啥出现肾脏问题?也是和IgA复合物、补体C3在肾脏沉积,导致的炎症有关。 最常见的表现为血尿(伴或不伴红细胞管型)和轻度蛋白尿(或无蛋白尿),肾脏功能正常时,红细胞和蛋白是不能进入尿液的,出现提示异常。少数患儿会出现血肌酐升高、高血压等问题。 诊断有IgA血管炎的患儿,必须监测孩子肾脏功能,怎么监测和治疗,在后面第9条讲。 除了以上最典型的表现外,还可能出现阴囊疼痛、压痛和肿胀(男孩);神经系统表现,比如头痛、癫痫;角膜炎等问题。 七、怎么诊断IgA血管炎? 通常可以临床诊断: 满足可触性紫癜,同时有关节症状、腹痛、肾脏症状里面的2项,就能诊断了。 注意哦,可触性紫癜还得满足血小板正常,凝血功能正常的表现,这通过查血常规和凝血功就能明确。 在肾脏症状里面,开始可能没啥表现,尿常规可能也是正常的,随着病情发展才会出现能看到尿颜色变红,尿常规里面的红细胞升高、尿蛋白升高等问题。 对于不是以紫癜起病的患儿,比如孩子就是肚子疼或者关节疼痛,那一般都不会想到这个疾病,会向各自的方向考虑,如果真能想到这点,感觉特别像,可以行皮肤活检,看小血管炎症类型以确诊。 不过感觉在没有紫癜时,能想到这个很不容易,在孩子有严重肾病时,可能会想到做这个检查,大家不用记这个了。 总结一下,如果考虑症状是IgA血管炎,那除了明确临床症状外,还要进行血常规、凝血检查,尿常规最好也进行,明确是否有肾损伤,开始时,可能是没有表现的,但需要监测,见第9条。 八、怎么治疗IgA血管炎? 治疗就是对上面的症状进行对症和对因的处理,让孩子舒服,避免病情加重。 关于紫癜:没啥好法处理,所以不用处理,如果在下面讲的疼痛严重时,使用激素时,顺带着能将紫癜减轻些。 如果孩子出现下肢肿胀,可卧床休息,抬高下肢以减缓肿胀程度。 关于关节炎症和疼痛:这个是一过性的,并且没有后遗症,只是疼痛和活动受限,所以处理就是休息和止痛,和腹痛一起讲。 腹痛:出现腹痛时,需要进行止痛处理。对于腹痛明显或者规律性阵痛的,超声检查,排除肠套叠。 如果出现以上关节和腹痛,可以使用泰诺林或者非甾体抗炎药止痛,后者就是美林。但是如果孩子有肾脏损伤表现和活动性消化道出血(持续便血)时,禁用美林,就只用泰诺林就可以了。 对于轻中度疼痛(自我评分,10分最严重的疼,0-2是轻度,3-5中度,6-10重度疼痛无法忍受),使用上面讲的止疼药就可以。 对于重度疼痛,影响饮食、活动的孩子,使用口服或静脉激素治疗。使用**1-2mg/(kg·天),最大剂量60-80mg/天。 不能口服药物的孩子,或者活动性消化道出血时,静脉使用甲泼尼龙0.8-1.6mg/(kg·天),最大剂量64mg/d。 使用激素后,一定要注意,因为其只能减轻炎症,减轻紫癜和疼痛,但不改善病理,所以减药等缓慢,避免减得太快导致病情加重(4-8周减轻,每周减20%-25%,这个国内书籍说无需这么慢,症状好了直接停)。同时激素也不影响预后,不能减少肾脏疾病的发生。 重度疼痛,需要住院治疗了。出现其他的严重贫血(失血导致),精神异常(颅内出血)等表现,也得住院治疗了。 对于肾脏损伤问题,咱们知道不需要治疗时怎么监测,出现问题,转给肾内科医生处理吧。下面说是说怎么监测。 九、IgA血管炎肾病的监测及复发? 对于患者发病后进行尿常规检查,可能是没有问题的。以下是根据uptodate进行的总结,和国内教科书有很大不同,建议以这个为准,更安全。 对于没问题的,也进行每周进行1次尿常规检查,即使完全正常,也要持续2月,之后2周一次,持续4个月,因为肾脏损伤可能在疾病后的6月内发生。 如果尿常规出现问题,有红细胞、尿蛋白,或者孩子有肉眼血尿,可进行血肌酐、24小时尿蛋白检查: 如果蛋白尿<1g/d且血清肌酐水平正常,可以继续监测以上指标,1周1次持续1月,之后2周1次,持续2月。 如果发现蛋白尿>1g/d、血清肌酐水平升高,开始治疗,具体治疗请肾脏科医生吧。 对于IgA血管炎导致的肾功能损伤,大部分都是自行恢复,不需要治疗,需要治疗的,也大部分都能完全缓解。 IgA血管炎,1/3左右可能会复发,多在3个月左右,复发后,比第一要轻。 好啦,IgA血管炎的问题,到此结束,下面是ITP的了。 十、免疫性血小板减少症完全表现是什么样的? 绝大部分孩子症状很轻,表现为突然出现的皮肤或粘膜出血点、紫癜或者瘀斑;也有些可能没有出血表现表现,只是在查血时才发现血小板降低了。重症的,可能会出现颅内出血等严重问题,导致死亡。 60%孩子在出血表现前的2-4周,有病毒感染史,或者接种麻腮风疫苗的情况。大部分孩子除了有皮肤粘膜出血外,没有其他表现,不像IgA血管炎有关节、腹部疼痛等问题,孩子也没有感染的症状或体征。 可以总结为,很健康快乐的小家伙,突然身上有出血点/紫癜/瘀斑了。 根据出血程度,可以划分严重等(不同划分法有所不同): 如果仅仅是皮肤有血点/紫癜/瘀斑(干*出血),是轻度的; 如果粘膜有出血,比如鼻腔、牙龈、嘴唇(湿*出血),但是比较好控制,是中度的; 如果粘膜出血不好控制,比如鼻出血超过5-15分钟,有严重消化道出血,或者有颅内出血,是重度的。不过这种情况很少,只有3%该病孩子会这样,颅内出血的更少,0.5%。 如果孩子出现以上表现,要考虑是ITP。 十一、怎么诊断ITP, 需要检测血小板抗体吗? 其实诊断原则很简单,就是排除了其他原因导致的血小板降低,小于100X10^9/L,没有出血点啥的也能诊断。但要点就是要排除其他导致血小板减少的原因。 对于临床上就诊的小朋友,基本都是有出血点的。如果这些小朋友一般状况良好,没有其他症状,比如发热、肝脾肿大、关节、腹部疼痛等问题,也没有使用抗血小板药物等,进行以下实验室检查,如果符合,就能诊断了: 血常规:只有血小板小于100X10^9/L,其他白细胞、红细胞、血红蛋白正常。 外周血涂片:没有溶血表现(球形红细胞等),没有幼稚细胞增多等表现(排除白血病等)。 以上这两个是基础检查,如果表现符合,结合临床表现,就能诊断该疾病了。 如果以上不符合,需要考虑其他问题,可以进行直接Coombs试验(Evans综合征)和骨髓检查(白血病)。 那大家可能还记得,上面说是因为出现了抗血小板抗体,才导致的该疾病,能不能查查抗血小板抗体诊断呢? 没啥用,因为抗体阴性的病例可能也是由免疫介导的,抗体阳性的,可能是其他原因导致抗体出现,所以查了没啥指导意义。 十二、血小板降低明显和出血严重程度相关吗? 可以说出血严重的孩子,血小板都非常低,通常小于10-20X10^9/L,其程度和血小板降低是一致的。 但不能说只要血小板明显降低,就会导致严重出血,很多孩子血小板降低明显时,却不会出现严重出血,只是出现轻微的出血点。 所以,咱们看到孩子血常规后,不要因为血小板非常低而感觉恐怖(当然得重视,要考虑到可能出现重度出血),病情轻重还是以孩子临床出血表现为准。 十三、什么情况需要治疗呢? 所有诊断该疾病的孩子都要治疗,只不过这个治疗不是说用药,家庭管理也属于治疗的一部分,包括: 限制活动(一般都不需要卧床休息啊,可以正常的上课,但恐怕家长会不敢让孩子去上学):血小板计数<30X10^9/L的患儿避免有可能碰撞的激烈运动,尤其要注意保护头部,避免颅内出血。血小板数量大于这个数值,一般严重出血可能性低,但还是注意些好。 避免抗血小板和抗凝药物:如果孩子的血小板计数<30X10^9/L,不要使用这些药物,比如阿司匹林、布洛芬(以上有抗血小板功能)和抗凝药物,比如华法林等。这些药物除了布洛芬,一般孩子也基本用不上。 以上是都需要注意的,下面是针对出血严重情况的处理(国际共识报告和美国血液学协会在2019年都有新指南发布,但这个uptodate内容没有更新): 先说能严密观察,不需要用药的情况:如果孩子仅为轻度出血,就是仅皮肤上有出血点,没有使用抗凝药物,可以严密监测,不需要使用激素或者丙球治疗,无论其血小板数量高低,但需要1天后随诊(证据B级)。 观察时,要和家长说明,如果孩子出现不适,比如头痛、血尿、血便等问题时,立即就诊。 如果出现了粘膜的出血,提示中度以上了,可能有严重出血的风险,需要住院治疗,对于上面讲的轻度的,如果不能随诊、家长不放心的,也可以住院治疗。 中度以上的,给与激素(**)和/或静脉丙球治疗,当然难治的还有其他方法。美国血液学会认为激素的效果好于丙球,但是缺乏证据。这个属于血液科医生的活,不多说了。 十四、怎么监测ITP及复发? 不用治疗,只需观察的,可以每周监测一次血常规,看血小板恢复情况,如果症状消失、血小板逐渐上升,就可以拉大监测时间,2-4周,直到血小板计数>150X10^9/L。 大多数ITP患儿,会在发病后3-6个月内恢复正常,很少会复发。 |